2025版慢性阻塞性肺疾病(慢阻肺病)全球创议(Global Initiative for Chronic Obstructive Lung Disease,GOLD)于2024年11月11日正式发布。与GOLD2024相比,GOLD2025新增参考文献164篇。以下对GOLD2025更新内容作一概述。(点击文末阅读原文,可浏览官方文件)
>>第一章 定义及概述(第4-20页)
(1)在“肺功能轨迹-进展与衰老”部分新增一段内容和参考文献,包括ERS网站链接用于监测随时间变化的肺量计指标的免费软件(第11页)。
由于各种因素,一个人在其一生中可能会经历多种不同的肺功能变化轨迹,这些轨迹可能低于或高于正常的肺功能水平。现在已经得到广泛认同的是,那些肺功能轨迹高于正常的个体,往往与更健康的衰老减缓过程相关,而那些低于正常水平的轨迹,则与呼吸系统、心血管系统和代谢类疾病的发生率和发病率增高以及早逝有紧密联系。从这个角度来看,肺量计检查可以被视为一个衡量整体健康状况的指标。基于此,GOLD2025推荐欧洲呼吸学会(ERS)网站下载的免费软件(Lung Function Tracker软件,https://gli-calculator.ersnet.org/lung_tracker/),用于长期监测肺功能。
(2)增加关于“菌群失调”的介绍(第17页)
基因测序分析揭示了呼吸道样本中的肺微生物组,其敏感度远高于传统培养方法,能检测到气道中的多种细菌,表明下呼吸道并非无菌。菌群失调(Dysbiosis)指微生物组的紊乱,在慢阻肺病患者的气道中广泛存在。多种风险因素如吸烟和早产会改变黏膜免疫和肠道及气道微生物组,通过“肠-肺轴”相互作用。菌群失调与慢阻肺病的存在及其特征(如急性加重频率)相关,可能通过改变黏膜防御和刺激肺部炎症来促进慢阻肺病的发展。病毒感染和急性加重期间,微生物组谱型会发生变化,且抗生素和口服/吸入糖皮质激素会以不同方式影响微生物组。尽管观察结果表明菌群失调在慢阻肺病发展中起重要作用,但目前尚缺乏纵向数据和干预性研究,仍需进一步研究以确定因果关系及潜在的预后、诊断或治疗应用。
>>第二章 诊断与评估(第21-44页)
(1)新增了图2.6“吸入支气管舒张剂前/后肺量计检查”,以及更新了关于肺量计的信息,包括更全面的正常值低限(LLN)值、z分数和参考值信息(第27页)。
吸入支气管舒张剂前的肺功能测试可以作为初步测试,以调查有症状的患者是否存在气流阻塞(图2.6)。如果吸入支气管舒张剂前肺功能测试未显示出阻塞,则无需进行吸入支气管舒张剂后的肺功能,除非临床高度怀疑慢阻肺病,在这种情况下,FVC容积反应(支气管舒张剂引起的FVC增加)可能揭示气流阻塞。可能需要进一步的检查来探究患者出现症状的原因,并进行后续随访,包括在一段时间后重复进行肺功能测试。如果吸入支气管舒张剂前的肺功能显示气流阻塞,应使用吸入支气管舒张后的测量值来确认慢阻肺病诊断。吸入支气管舒张剂前FEV1/FVC显示阻塞,但吸入支气管舒张剂后不显示阻塞的个体已被证明未来发展成慢阻肺病的风险增加,应密切随访。
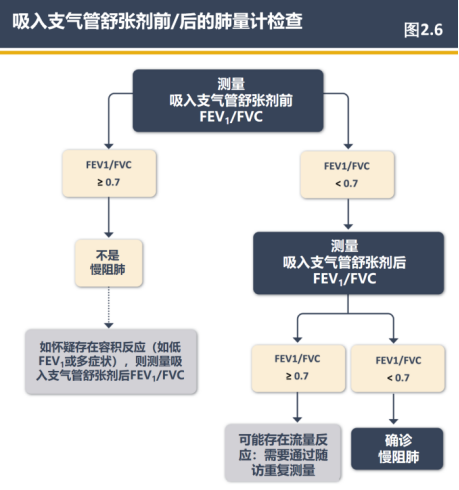
图2.6 吸入支气管舒张剂前/后肺量计检查(注:容积反应,是指在吸入支气管舒张剂后,用力肺活量(FVC)显著增加。流量反应,是指在吸入支气管舒张剂后,第一秒用力呼气容积(FEV1)显著增加。)
GOLD诊断慢阻肺病时,采用吸入支气管舒张剂后FEV1/FVC小于0.7。该标准简单且不依赖于参考值,被广泛应用于临床试验,这些试验构成了治疗建议的证据基础。需要注意的是,使用固定FEV1/FVC比值(小于0.7)来定义气流阻塞可能会导致老年人过度诊断慢阻肺病,而在年轻成人中,尤其是轻度疾病情况下,可能会导致1%左右的诊断不足。对于怀疑患有慢阻肺病的年轻成人(小于50岁),如果反复测量的固定比值大于等于0.7,可以与预测的LLN值进行比较或使用z分数来帮助决定如何管理这些少数患者。
LLN值基于正常分布,将健康人群中底部的5%分类为异常。从科学或临床角度来看,很难确定哪种标准能带来最佳的慢阻肺病诊断准确性。使用LLN的一个等效方法是使用z分数(观察值与测量均值之差与标准差的比值)。z分数为-1.645相当于第5百分位数。全球肺倡议(GLI)比较了使用z分数和固定比率解释肺功能测试结果,并发现它们对一些患者的分类有所不同,但这种差异是否具有临床相关性尚不清楚。
LLN值和z分数高度依赖于选择有效的参考方程。GLI预测值是基于吸入支气管舒张剂前的测量,但在SCAPIS(瑞典心肺生物图像研究)中,吸入支气管舒张剂后的参考值比吸入支气管舒张剂前的参考值更成功地识别出轻度慢阻肺病患者。目前尚无验证LLN使用或在吸烟不是慢阻肺病主要原因的人群中使用参考方程的纵向研究。使用固定比率在预后方面并不比LLN差。
重要的是,使用固定比率作为诊断标准的误诊和过度治疗个别患者的风险是有限的,因为肺功能测试只是在适当的临床背景下建立慢阻肺病临床诊断的测量工具。诊断的简便性和一致性对于忙碌的临床医生至关重要。因此,GOLD更倾向于使用固定比率而不是LLN。
肺功能解读依赖于适当的参考值来判断损害程度。先前的研究如PURE考虑了种族因素,发现不同地区的FEV1值存在显著差异。例如,东南亚、非洲(撒哈拉以南)、东亚、中东和南美居民的FEV1值分别比北美或欧洲居民低31%、21%、13%、11%和6%。然而,基于种族的参考值可能导致低估疾病严重度,并掩盖营养不良和儿童疾病对肺部发育的影响,因此提出了取消种族参考值的建议。2022年,GLI发布了新的无种族差异方程,并得到ATS和ERS的官方认可。尽管有研究表明,种族方程和无种族方程在预测肺部疾病患者的呼吸结局上准确性相似,但改用无种族参考值会对职业资格和残疾补偿产生显著影响。尽管如此,GOLD仍推荐使用GLI全球方程作为慢阻肺病患者肺功能损害的评估标准。
(2)新增慢阻肺病的心血管风险相关内容(第38页)。
慢阻肺病患者常伴有心血管疾病,反之亦然,但医生往往只关注其专长领域(肺或心脏),容易忽视这一点。慢阻肺病和心脏病的适当治疗对患者的预后至关重要。需区分临床稳定期患者与慢阻肺病急性加重期(ECOPD)患者。
临床稳定期慢阻肺病患者心血管疾病(CVD)发病率较高,包括高血压、冠心病、心衰和心律失常等,是慢阻肺病患者的主要死因,尤其是轻中度气流阻塞患者,但这些疾病常被忽视,未得到及时治疗。慢阻肺病与CVD共存机制复杂,包括共享风险因素、慢阻肺病导致的系统炎症、肺换气异常、肺过度充气以及运动性呼吸困难减少体力活动等。此外,CVD也会通过多种机制,包括由于心肌收缩力异常导致的肺泡和支气管水肿、毛细血管后肺动脉高压以及骨骼肌氧输送减少导致的体力活动减少等,加剧慢阻肺病的病情。因此,应对慢阻肺病患者的主要CVD进行检查,并根据现有指南进行治疗。值得注意的是,常用心血管风险评分可能低估慢阻肺病患者的CVD风险,需进一步研究,同时纳入肺功能指标(如FEV1)可能提高标准心血管风险评分的预测价值。
此外,慢阻肺病急性加重期心血管风险显著增加,需重视鉴别诊断、监测CVD标志物,并根据CVD指征使用β受体阻滞剂和他汀类药物。预防ECOPD不仅因其对患者预后、肺功能和健康状况的影响,还因可降低急性加重期间及之后的心血管风险。
(3)更新了胸部CT的内容,包括肺气肿、肺结节、气道病变和与慢阻肺病相关的合并症内容(第42页)。
胸部CT能揭示慢阻肺病的结构和病理生理异常,有助于更深入地了解疾病的表型、严重程度和结局。CT可评估肺气肿的分布和严重程度,辅助外科肺减容术(LVRS)或支气管内瓣膜置入的决策。定量分析肺气肿的范围、位置和肺裂完整性在支气管内瓣膜治疗决策中越来越常用。CT评估也常用于评估伴有明显肺过度充气的慢阻肺病患者(FEV1为15%-45%)。CT低衰减区(密度≤-950HU的百分比,%LAA-950)占比是客观量化肺气肿的最常用方法,与肺气肿的病理表现、气流阻塞的生理测量以及症状、急性加重、肺癌风险、疾病进展和死亡风险增加相关。
虽然CT不是慢阻肺病诊断的必需检查,但越来越多慢阻肺病患者接受CT检查,以评估胸部X光发现的肺结节或合并的肺部疾病。CT还能显示慢阻肺病相关的气道异常,如支气管扩张症(约30%的慢阻肺病患者CT可见),与症状加重频率和死亡率增加相关。此外,CT还能评估慢阻肺病相关合并症,如冠状动脉钙化、肺动脉增宽、骨密度、肌肉量、肺间质异常、食管裂孔疝和肝脂肪变性。总之,对于慢阻肺病患者,若存在持续恶化、症状与肺功能检测结果不符或难以通过药物治疗控制、FEV1低于预测值的45%并伴有显著肺过度充气和气体潴留,或符合肺癌筛查标准,应考虑行胸部CT检查。
>>第三章 慢阻肺病的预防和管理(第45-108页)
(1)新增气候变化与慢阻肺病的内容(第50页)
气候变化加剧了热浪、严寒、洪水、干旱、飓风、雷暴、野火和沙尘暴等极端天气事件的频率、强度和地理分布。极端高温和低温都会导致超额死亡,且极端高温的致死影响随热浪持续时间增加而增加。慢阻肺病患者受极端温度影响,死亡风险增加,且低温风险高于高温。高温还增加慢阻肺病患者住院风险,低温则增加病情恶化风险。室内温湿度受建筑类型、保温、供暖等因素影响,且与室外条件差异大。温度还会影响空气质量,某些污染物与温度对慢阻肺病住院和急诊有协同作用。慢阻肺病患者应保持卧室温度适宜,避免极端温度影响,并妥善选择和处置吸入装置以减少对气候的影响。
(2)针对慢阻肺病患者的疫苗接种建议已根据美国疾病控制与预防中心(CDC)的最新指导更新(第52页)。根据最新的疫苗接种建议,更新了图3.6 “稳定期慢阻肺病的疫苗接种”。

图3.6 稳定期慢阻肺病的疫苗接种
(3)更新了慢阻肺病随访期药物治疗和相应的图3.9,纳入恩塞芬汀和度普利尤单抗的信息(第57页)
对于已使用二联长效支气管舒张剂的慢阻肺病患者,如仍有呼吸困难,可考虑加用恩塞芬汀(ensifentrine)。对于已使用 LABA+LAMA+ICS仍有急性加重的慢阻肺病患者,如血嗜酸性粒细胞≥300个/μL且有慢性支气管炎症状,考虑加用度普利尤单抗(dupilumab)。(图3.9)
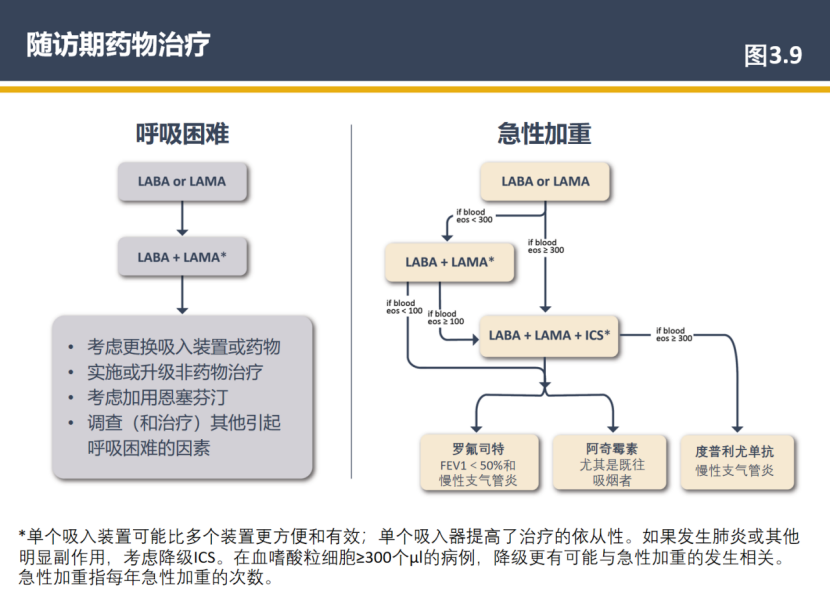
图3.9 慢阻肺病随访期药物治疗
(4)关于肺康复、教育与自我管理的实施,纳入了面授与线上管理内容(第66页)。
新冠疫情及社交距离要求迫使医疗系统采用远程解决方案和远程医疗服务,以确保适当护理的提供。其中,慢阻肺病领域研究最多的远程医疗服务是肺康复和自我管理干预。肺康复在慢阻肺病远程医疗领域拥有最高质量的研究,包括明确的运动训练计划,并将远程康复与常规护理和/或基于中心的康复进行了比较,后者在2021年Cochrane综述中被确立为金标准。临床指南指出,远程康复可实现与面对面、基于中心的肺康复相似的临床效果,建议为稳定期慢性呼吸系统疾病患者,尤其是慢阻肺病患者提供基于中心或远程的肺康复选择。有效的肺康复计划关键在于纳入下肢耐力训练。远程康复仍需面对面评估以完成全面的康复前评估,且需适当培训和基础设施。但考虑到缺乏训练有素的人员和技术吸引力,需确保远程肺康复不被滥用。
2022年Cochrane综述显示,自我管理干预可提高生活质量并减少住院。远程教育和自我管理有潜力减轻医务人员的工作负担,改变患者监测和医疗服务提供方式。然而,远程自我管理仍存在许多未解问题和重要局限性,目前尚无研究证明远程支持自我管理相比不使用信息通信技术的自我管理干预有额外益处。
(5)更新了图3.18“慢阻肺病的维持用药”,纳入了恩塞芬汀和度普利尤单抗。
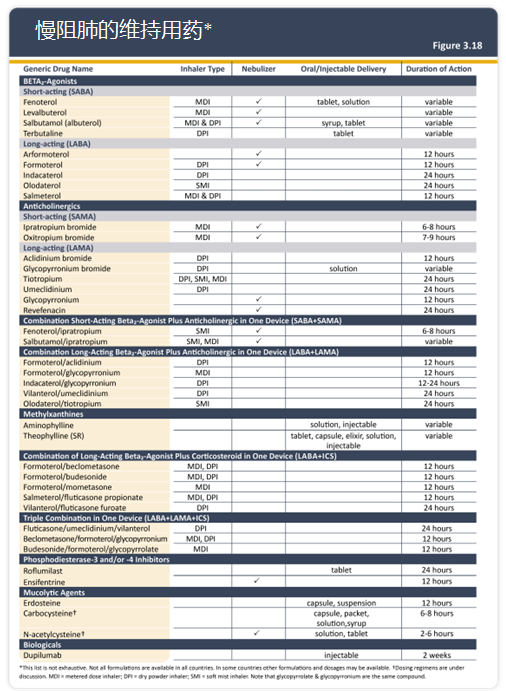
图3.18 慢阻肺病的维持用药
(6)修订了关于ICS撤药的部分,并且新增图3.22“当前使用LABA+ICS治疗的患者管理”(第88页)。
GOLD2024将“ICS撤药”内容单列,而GOLD2025将该内容整合至“当前使用LABA+ICS治疗的患者管理”部分。在使用LABA+ICS治疗的患者中进行的ICS撤药研究结果显示,撤除ICS对肺功能、症状和/或加重风险没有影响。最近,三项大型观察性队列研究在撤除三联疗法中ICS的患者中显示了有争议的结果。两项研究表明撤除ICS并未导致加重或肺功能恶化,而另一项来自于西班牙的一个行政数据库的回顾性数据显示,撤除ICS与急性加重、医疗资源利用增加和成本增加有关。这些差异可能是由于方法学的差异(包括混杂因素的存在)所导致。对于那些发展为重症肺炎或有真菌或分枝杆菌感染风险增加的慢阻肺病患者,应考虑撤除ICS以降低感染风险。血嗜酸粒细胞计数≥300个/μL是撤除ICS不良后果风险增加的指标(图3.22)。
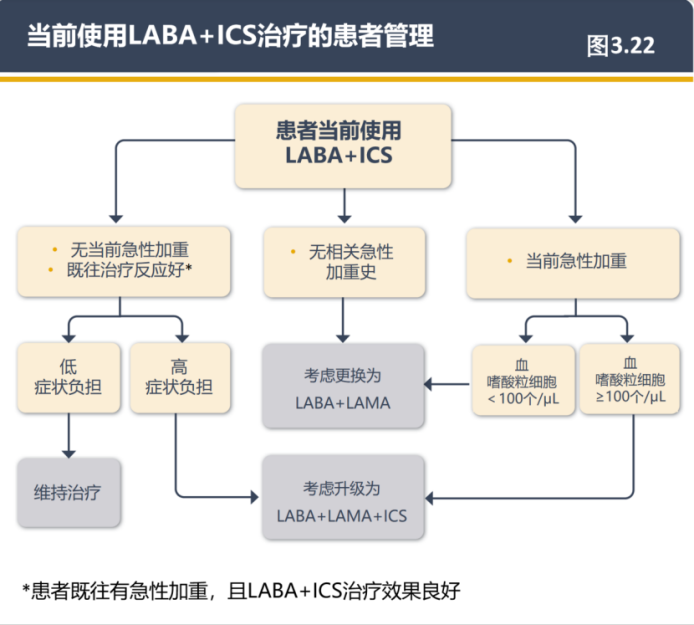
图3.22 当前使用LABA+ICS治疗的患者管理
(7)根据最新的证据,新增“磷酸二酯酶3和4(PDE3 & PDE4)抑制剂”部分,以及修订“其他有潜力减少急性加重的药物”部分,反映了恩塞芬汀和度普利尤单抗的最新证据(第91页)。
恩塞芬汀是一种新型、首创的吸入式PDE3和PDE4双抑制剂,具有抗炎和支气管舒张作用。它通过调节环磷酸鸟苷水平,使平滑肌松弛。在III期平行试验中,使用标准喷射雾化器给予的恩塞芬汀显著改善肺功能并减轻呼吸困难,但对生活质量的影响不一致。研究提示可降低急性加重率,但在患者群体的选择上,并未特意挑选急性加重风险较高的患者。此外,研究未评估恩塞芬汀在LABA+LAMA或LABA+LAMA+ICS治疗基础上的疗效,难以确定其在治疗中的地位。研究未发现安全性或耐受性问题。恩塞芬汀目前仅在美国可用。
度普利尤单抗是一种全人源单克隆抗体,可阻断白介素-4和白介素-13的共享受体组分。在两项大型III期双盲随机试验中,患有慢阻肺病、慢性支气管炎、上一年度尽管接受LABA+LAMA+ICS治疗但仍发生两次或两次以上中度急性加重或至少一次重度急性加重病史,且血嗜酸粒细胞计数≥300个/μL的患者,在接受度普利尤单抗治疗后,52周内急性加重次数减少,肺功能改善,健康状况好转。
>>第四章 急性加重管理(第109-123页)
(1)图4.11“减少慢阻肺病急性加重频率的干预措施”增加了度普利尤单抗。

图4.11 减少慢阻肺病急性加重频率的干预措施
>>第五章 慢阻肺病与合并症(第124-134页)
(1)纳入了肺动脉高压的内容,并新增图5.1“肺动脉高压-慢阻肺病(PH-COPD)中的可治疗特征及管理建议”(第126页)。

图5.1 肺动脉高压-慢阻肺病(PH-COPD)中的可治疗特征及管理建议
肺动脉高压(PH)指平均肺动脉压(mPAP)高于20 mmHg,可通过右心导管插入术评估。PH分为五类:动脉性PH(PAH,1类)、与左心疾病相关的PH(2类)、与肺部疾病和/或缺氧相关的PH(3类)、慢性血栓栓塞性PH(CTEPH,4类)以及病因不明和/或多因素PH(5类)。慢阻肺病患者可出现各类PH。慢阻肺病患者并发PH需仔细分析导致mPAP升高的可能机制,以确定可治疗的PH-COPD特征。
CTEPH是40岁以上慢阻肺病患者PH的可治疗原因。约25%-30%的慢阻肺病患者存在轻度PH,多为3类或2类(伴显著左心疾病)。慢阻肺病并发PH会增加医疗资源使用、住院率,预后不良。约5%的慢阻肺病患者并发重度PH,预后差,表现为轻度至中度气流受限、无或轻度高碳酸血症、一氧化碳弥散量(DLco)低、循环运动受限,称为“肺血管表型”。
超声心动图是评估PH可能性和严重程度的最佳无创工具。慢阻肺病并发PH患者应转诊至有呼吸系统疾病诊疗经验的PH中心,接受右心导管插入术和多学科评估以指导治疗。慢阻肺病并发PAH应遵循2022年欧洲心脏病学会/欧洲呼吸学会(ESC/ERS)指南,首选初始单药治疗,未达治疗目标则采用序贯联合治疗。慢阻肺病并发CTEPH需多学科团队评估,考虑肺动脉内膜切除术、血管成形术和/或PH药物治疗。非重度PH-COPD不建议使用PAH药物,重度PH-COPD建议个体化治疗,常用磷酸二酯酶5抑制剂,但PERFECT试验显示吸入曲前列尼尔无临床疗效且存在不良事件,需更多设计良好的随机对照试验指导PH-COPD的PAH药物治疗。
(2)移除关于COVID-19和慢阻肺病的章节(即GOLD2024第6章)
随着对COVID-19研究的深入,相关指导信息已逐渐成熟,并被纳入其他专业指南或文献中。该部分内容放入第5章合并症章节,远程患者随访已从COVID-19章节(GOLD2024第6章)移至GOLD2025的第3章,而慢阻肺病随访清单已移至附录(第135页)。
结 语
GOLD2025整合了最新的研究成果,围绕慢阻肺定义及概述(肺功能轨迹、菌群失调)、诊断与评价(肺量计检查、肺功能参考值、心血管风险、胸部CT等)、预防和管理(气候变化的影响、疫苗接种、维持用药、随访期药物调整、康复及自我管理策略等)、急性加重管理(减少急性加重的干预措施)、合并症管理等进行了更新,为临床医生提供了更为全面和实用的指导,有助于提升慢阻肺病患者的诊疗效果及预后。
编译作者

梁振宇
审阅作者

陈亚红 主任医师
审阅作者

郑劲平